陀螺刀治疗肿瘤技术 对成人和儿童骨髓增生异常综合征发病机制若干问题的新认识
文章简介:石家庄肿瘤医院石家庄医高专附属第三医院特色陀螺刀治疗肿瘤陀螺刀全称为“陀螺旋转式钴60立体定向放射外科治疗系统”陀螺刀是目前世界上最先进..
骨髓增生异常综合征(MDS)是一组起源于造血干/祖细胞的获得性髓系克隆性的恶性血液系统疾病。患者具有向白血病转化的高风险。其不同亚型的自然病史实际代表着正常干/祖细胞不断发生和积累一系列分子遗传事件而最终演化成急性髓系白血病(AML)细胞克隆,并产生临床表型的动态全过程。对MDS的发病机制和疾病特点及规律的研究近年来取得较大进展,获得很大的新知识信息量。笔者在对过去MDS认识的基础上,介绍、梳理、整合和分析这些新信息、新知识,对MDS发生和进展的机制提出新假说、形成新认识,以推动对MDS发病机制的进一步研究和提高MDS临床诊治的水平。
一、MDS的诊断、分型和预后风险评估
MDS的诊断、分型和预后风险评估系统从FAB分型系统到2008年WHO的分型系统和IPSS的预后评估系统,经过近二十年的不断修改和充实,反映了我们对MDS的疾病特点和本质的认识水平随着诊断方法的日益进步而不断深化。2012年修正的IPSS积分系统(IPSS-R)对染色体异常核型做了更精细的确认而将预后分为很好、好、中等、差和很差五个等级。近年来随着基因组测序技术的普遍应用,发现MDS骨髓细胞存在许多再现性体细胞基因突变。其中较突出的是编码表观遗传调控和转录调控分子的基因,例如典型的IDH1/2和TET2基因的突变造成癌代谢物α羟戊二酸的合成及基因组DNA的高甲基化。这些突变改变造血细胞的表观基因组景观,从而影响细胞基因转录的态势和造血细胞的代谢方式。这些基因突变对MDS患者的IPSS-R预后评估形成了重要影响。
此外,多色流式细胞术(FCM)为MDS的诊断也提供了特异性非常高的检测手段。鉴于上述新信息和新知识,WHO已在2016年发布MDS分类系统的修订版,对MDS细胞形态标准、分类名词、细胞免疫表型、体细胞基因突变和特殊类型的区分等方面做出相应的重申、调整和更新,将儿童MDS中的儿童难治性血细胞减少(RCC)列为特殊亚型。上述诊断、分型和预后评估系统虽然对MDS的临床诊断和预后预判发挥了重要作用,但尚不能揭示MDS的疾病本质及其发病和进展的深刻机制。
二、MDS细胞的克隆起源、克隆的异质性、克隆演变和疾病进展
MDS细胞具有克隆性,起源于MDS启始细胞(MDS initiating cell),或称MDS干细胞(MDS-SC),这在MDS del(5q)小鼠模型中首先被证实,这些MDS-SC与其他MDS细胞相比有独特的表型。在低中危MDS患者骨髓中已证明有一群稀少的Lin-CD34+CD38-CD90+细胞具有干细胞功能,它们在基因分子水平和功能上都不同于克隆性粒单系祖细胞(GMP)和巨红系祖细胞(MEP),但MDS-SC不具备自我更新潜能,它们仍然保持层级分化能力。家族性MDS/AML患者具有独特的临床特点,对易感家族中患者和无症状携带者的体细胞或胚系细胞行外显子测序,可发现RUNX1、TP53、ASXL1和GATA-2等基因的再现性突变,并与MDS的发病相关,表明MDS具有遗传背景。
对MDS患者骨髓细胞不同组分的全基因组测序表明MDS的克隆有很大的异质性,包括1种基本克隆和多个亚克隆。83%的MDS患者至少可检出1种基因突变,但在任何基本克隆中都没有独一无二的单基因突变。某些患者在早期发生不明原因的特发性贫血,但尚不能证实MDS的发生,也无发生细胞克隆性异常的证据,故对此类患者提出了意义未明特发性血细胞减少症(ICUS)的诊断。约三分之一的ICUS中因检出体细胞基因突变或染色体异常而证明为克隆性异常,对于伴有克隆性突变的ICUS,定义为意义未明克隆性血细胞减少症(CCUS),并对之提出了一定的诊断标准。现有证据表明CCUS与低危MDS的突变基因谱非常相似,而发病率甚至高于MDS,许多CCUS患者,即使伴有细胞形态的"病态"特征,也并不进展为MDS。
最近三宗大样本(含数万份)外周血细胞DNA的测序结果表明随着年龄的增高,体内出现由恶性髓系基因突变驱动的克隆性造血,恶性血液病的风险随之增高。这些突变基因包括TET2、DNMT3A、JAK2、ASXL1、TP53和SF3B1,发病时扩增的克隆最多的是由突变的TET2、DNMT3A和ASXL1驱动。针对此类患者,又提出了不确定潜能的克隆性造血(CHIP)的概念,来定义已出现了恶性血液病相关的体细胞突变克隆,但尚未达到恶性血液病确切诊断标准的状况。实际上这种恶性克隆的前期状态在许多恶性血液病中都存在,如多发性骨髓瘤中的意义未明单克隆丙球蛋白血症(MGUS)和冒烟型骨髓瘤(SMM)、慢性淋巴细胞白血病和非霍奇金淋巴瘤前期的单克隆性B淋巴细胞增多症(MBL)都类似于CHIP[19]。近年在2项近600例无MDS证据的再生障碍性贫血(AA)患者中发现20%~30%有PIG-A、ASXL1、DNMT3A和TET2基因突变,提示CHIP、AA和MDS可能代表了造血细胞克隆恶性转化的不同阶段,而ASXL1、DNMT3A和TET2的持续突变是克隆恶性转化的早期分子事件。
三、造血微环境与造血干细胞(HSC)的相互作用及其在MDS发生中的作用
HSC存在于龛位(niche)形式的造血微环境中,龛位由成骨细胞,CD146+ARC、CAR、Nestin+间充质干细胞(MSC)、表达分泌干细胞因子(SCF)的Leptin+血管旁基质细胞和交感神经纤维等组成。龛位与HSC之间通过Wnt/β-catenin、Notch-Jagged1、CXCL12/CXCR4等信号通路相互作用[20,21]。各种恶性髓细胞病都有各自的能自我增强的恶性龛位。龛位对HSC的异常改变有重要的作用。Dicer1基因敲除的小鼠模型中骨髓龛位的成骨祖细胞缺陷会使小鼠骨髓出现MDS样表现,即使将正常野生型HSC移植到Dicer1敲除小鼠的骨髓微环境中,依然会产生MDS样的改变。以MDS患者骨髓MSC和MDS-SC共同植入小鼠的实验表明MDS细胞可改变其微环境MSC,使之在植活物中形成能促进MDS-SC扩增的MDS样龛位。
最近,在NUP98-HOXD13(NHD13)转基因的MDS模型小鼠移植实验中展示,靶向干预小鼠骨髓微环境(BMME)能显著改善MDS小鼠的转归。内源性免疫作为微环境的组成部分,在MDS中也发生紊乱和过度活化。总之,越来越多的证据表明造血微环境的异常改变,通过与HSPC的相互作用,在MDS的发生和进展中可能发挥重要的主导作用。
四、MDS发生机制假说的模式图
综合这些最新进展,可以将MDS发生的病理机制归纳成图1,作为今后研究的思路框架。
联系微信/QQ:1151591580
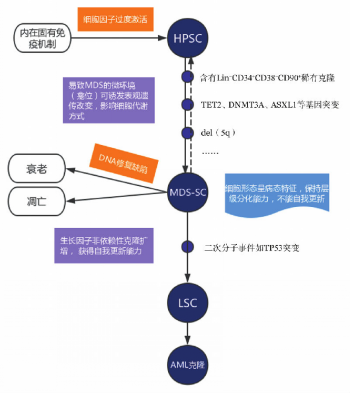
图1 骨髓增生异常综合征(MDS)发生机制假说路线图
值得注意的是在上图中造血干/祖细胞(HSPC)中稀少克隆发生的表观遗传改变是非常微细、缓慢和可逆的,在相当长的时间内并不产生任何细胞表型的改变。这些HSPC的改变与微环境的改变之间不断互动而诱导表观遗传改变。最近研究提示在恶性肿瘤的发生发展过程中,存在着非常重要的肿瘤细胞表观基因组(尤其与基因组甲基化和组蛋白乙酰化相关)和代谢方式重塑的双向调节机制。大多数染色质修饰酶需要细胞代谢产物作为作用的底物或共作用因子,而这些代谢产物及其合成酶能进入细胞核,从而将细胞的代谢状态与基因转录直接联系在一起。此外,由于基因突变或表观遗传调控改变产生的代谢产物(如2-HG、ROS等)水平增高又可导致细胞内信号通路活性,酶活性和代谢流的改变。MDS的发生和恶性进展是否也与上述机制相符,值得今后循此思路深入研究。
五、幼年型粒-单核细胞白血病(JMML)对MDS发病机制的启示
儿童可发生与成人MDS类似的临床症状,并在幼儿出现JMML,相当于儿童骨髓增殖性肿瘤(MPN)。2005年儿童MDS/JMML首次被国际儿童肿瘤分类系统单列,描述了儿童MDS/JMML的临床特点,归纳出诊断范畴和诊断标准,并沿用成人的预后风险分层系统。与成人MDS相比,儿童MDS/JMML具有成人MDS的共同特征,例如较低的发病率、造血系列细胞的减少和异常、出现不同比例的髓系原始幼稚细胞等;但更有其独特的特征,主要表现为其在儿童恶性血液病中的发病率远低于成人MDS在恶性血液病中发病率,儿童MDS与JMML的发病年龄分别为6.8岁和1.8岁,JMML具有广泛的髓外浸润,患儿的年龄与治疗反应和预后相关,判定成人MDS预后风险的IPSS系统似乎对预测儿童MDS/JMML的预后作用有限。
在遗传学改变方面儿童与成人MDS更有显著的差别,原发性MDS多发生在老年患者,而儿童更多表现出MDS易感性的遗传背景,在临床症状出现前其胚系细胞基因组即可出现多基因突变,如RUNX1、GATA2、CEBPA、MPL和TP53等。其中胚系细胞中GATA-2突变在具有del(7q)的儿童和青少年MDS中尤为常见。成人MDS独特的del(5q)综合征在儿童MDS中尚无报道,而7单倍体和del(7q)却是儿童MDS中最常见的染色体异常,且与不良预后密切相关。儿童MPN中的驱动突变JAK2 V627F已被证实起源于胚胎造血阶段,在出生后异常克隆得以异常扩增。即使发生儿童MDS/JMML,其JAK2 V627F克隆比例比成人MPN低;进展为原发性骨髓纤维化(PMF)和AML的发生率也远低于成人MPN,提示此突变克隆的扩增与年龄相关。
近期发现儿童MDS/JMML中的VPS45突变可致独特的PMF和骨髓衰竭。儿童JMML细胞中主要发生GM-CSFR-Ras-MAPK通路基因的突变,导致此信号通路及其他下游信号通路的异常活化。JMML细胞基因组景观证实了上述基因突变,并发现与某些基因的异常甲基化态势相关。更有意思的是在造血微环境方面,最近发现儿童RCC/MDS骨髓微环境中的MSC,在细胞表型、分化潜能、造血支持和免疫调控功能都无异于正常儿童MSC,但其基因表达谱发生某些改变,接受造血干细胞移植后可使MSC的基因表达谱恢复正常。在成人MDS-MSC中与正常对照相比呈差异表达的基因(如AURKA、AURKB、SCL、GM-CSF、CXCL12、Dicer1和Drosha),在儿童RCC/MDS-MSC中与正常儿童MSC相比,表达并无差异。基于以上儿童MDS与成人MDS的显著差别,有学者认为鉴于两者发病机制不同,成人和儿童MDS并非同一种疾病。
六、结语和展望
成人MDS的起病和向AML的恶性进展过程代表和诠释了恶性髓系疾病中正常HSC演变成临床AML的典型全过程。系统梳理和解析此过程中各阶段和节点HSC内发生和累积的分子事件及其导致的表型改变,必将能勾勒出HSC经连续逐步变化,形成MDS-SC克隆,最终形成和扩增LSC克隆的路线图。这些研究将有赖于单细胞分离和检测技术,以及在细胞各层面的高通量检测技术的成熟运用,为对MDS/AML的精准诊断和靶向治疗提供机会和愿景。儿童MDS/JMML代表人生早期出现的与成人MDS相似的临床症状,但又呈现特殊的临床特点。
目前研究揭示儿童与成人MDS的发病机制既有交叉之处,又有其独特的机制。尤其是儿童胚系细胞基因组景观改变所致的MDS易感性遗传背景,似乎使之无需早期表观遗传的改变和嗣后分子事件的长期积累,即可快速形成并扩增成AML克隆。这为我们提供了另一种AML的发生模式,值得深入研究。
石家庄肿瘤医院石家庄医高专附属第三医院特色陀螺刀治疗肿瘤
陀螺刀全称为“陀螺旋转式钴60立体定向放射外科治疗系统”陀螺刀是目前世界上最先进的精确放射外科设备之一,在设计上采用了类似航天陀螺仪的旋转原理,将钴60放射源安装在两个垂直方向同步旋转的陀螺结构上,因此又称为“陀螺刀”。其创造性的陀螺旋转三次聚焦形成了特有的剂量场,形成了令人难以置信的“陀螺峰”,将聚焦式放疗的优势发挥到了极高的水平,产生了高超的治疗性能,令临床放疗专家得心应手,临床疗效进一步提高。
陀螺刀,是最新一代的伽玛刀。它是利用聚焦原理将致死剂量的伽玛射线精确聚焦在肿瘤部位杀灭肿瘤细胞,同时肿瘤周围正常组织器官仅受到较小辐射剂量放疗,由此来达到治疗肿瘤、又保护正常组织和器官的目的。陀螺刀是目前最先进的γ射线精确放疗设备,该设备借鉴了航天陀螺仪的原理,以独创的“三次聚焦”方式,形成超越质子布拉格峰的“陀螺峰”剂量场,对病灶进行精确放疗,使得放疗计划更优化,靶区剂量分布更为合理,周围正常组织接受的剂量减少到最小,技术性能远远领先于其他伽玛刀等同类设备。具有定位准确、副作用更小、疗程短、临床效果更好等优点。
陀螺旋转式钴60立体定向放射治疗系统俗称“陀螺刀”,是当今世界最先进的、大型高科技放疗设备。陀螺刀采用航天陀螺仪的原理,将放射源安装在两个垂直方向同步旋转的陀螺结构上,自转并公转,故名“陀螺刀”。
钴60释放的γ-射线经准直器引、准直、限束、向心性“聚焦”成高剂量区治疗时,用立体定位系统将预选病灶或靶区准确无误地置于焦点上,病灶区受到连续的大剂量照射获得有效治疗。焦点位置不变,随着射源的自转和公转,改变了入射方向,避开和保护了敏感组织,使病灶周围正常组织只受到间歇、瞬时、微量照射,几乎没有损伤,同时扩大了有效治疗空间。与前几代伽玛刀相比焦皮比更大、定位更加精确、副作用更小。
一、陀螺刀特点:
(1)放射源聚焦式排列。
(2)两个垂直方向同步旋转,即一次静态、两次动态,三次聚焦。
(3)更高的重复定位精度。
(4)机内自屏蔽,放射污染小。
(5)TPS首次采用逆向计算。
二、陀螺刀治疗的优越性:
(1)无创伤、不出血、不需麻醉、不需要特殊的术前准备和用药,治疗在清醒、无痛的情况下进行。
(2)治疗过程不受年龄、身体状况及心脏病、糖尿病、肺炎等并存病的影响,无治疗禁忌症,尤其适合于不能耐受手术或麻醉者,对多发性转移灶可一次性治疗。
(3)治疗全过程均由计算机控制,精确、安全、可靠、疗效确切,正常组织无损伤。
(4)治疗全过程省时,大约需要几分钟至十几分钟,不受饮食和活动限制,病人不脱发,无严重不良反应。
三、陀螺刀治疗肿瘤疼痛的效果:
因肿瘤生长压迫、神经受侵或晚期肿瘤转移至骨骼,使患者出现剧痛,往往用止痛药难以奏效。在药物无效,患者十分痛苦难忍时,可采用陀螺刀治疗。经陀螺刀治疗后,外侵病灶消退、肿瘤体积缩小受肿瘤浸润的神经所产生的症状有所缓解,从而达到止痛的目的。陀螺刀治疗后,约95%的癌性疼痛能不同程度有所缓解。
四、陀螺刀治疗适应症:陀螺刀治疗适应症很广泛,可用于全身多个部位发生的肿瘤
(1)头部肿瘤:脑血管畸形、动脉瘤、前庭神经鞘瘤(听神经瘤)、三叉神经鞘瘤、良性胶质瘤、脑膜瘤、垂体瘤、垂体瘤、松果体瘤、颅咽管瘤、恶性脑胶质瘤、眼脉络膜黑色素瘤、脑干肿瘤及颅脑各种转移性肿瘤等。
(2)胸腹部肿瘤:食道癌、原发性肺癌及肺转移癌、纵膈肿瘤及转移癌、原发性肝癌及肝癌转移癌、胰腺癌、胆囊癌、直肠癌等。
(3)泌尿系统肿瘤:肾癌、前列腺癌、膀胱癌等。
(4)妇科肿瘤:乳腺癌、宫颈癌、卵巢癌、子宫内膜癌等。
(5)良性肿瘤:血管瘤,如肝血管瘤;脏器血管畸形;胰岛细胞瘤;肾上腺髓质细胞瘤
五、陀螺刀治疗的注意问题
陀螺刀实施的是一种精确放射治疗,它不像外科手术那样可以马上切除病变组织,需要治疗的部位在接受照射后,有一个蜕变、坏死、吸收的较长过程,一般可以分为三个阶段观察临床效果:
(1)坏死期 治疗后3~4周,接受照射组织急性退行性改变和炎性反应。
(2)吸收期 坏死期至照射半年之后,受照射组织的血管闭塞,细胞裂解碎片被逐渐吸收。
(3)后期 可持续数年,炎性反应消失,局部纤维化破瘢痕形成。
因此, 陀螺刀的疗效是持续而且逐渐显现的,所以不能凭治疗当时的情况予以评价。一般肿瘤在接受照射后不再增大,3~6个月后明显缩小,病人的临床症状改善或消失。病人可在接受陀螺刀治疗后数月再行复查,并注意观察症状改善和逐步消失的过程。
(责任编辑:编辑102)